Uromodulin, das erstmals 1950 als Tamm-Horsfall-Protein beschrieben wurde, gilt als ein wichtiges Markerprotein in der Nephrologie. Das Protein wird ausschließlich in der Niere exprimiert und größtenteils in die Nierentubuli und damit in den Urin sezerniert. Ein kleiner Teil gelangt auch in den Blutkreislauf. Sowohl die Uromodulin-Konzentration im Urin als auch im Serum werden als Indikator für die Nierenfunktion eingesetzt. Ein Vorteil der Konzentrationsbestimmung im Serum ist, dass Uromodulin hier anders als im Urin als Monomer vorliegt, wodurch die Messergebnisse eine höhere Reproduzierbarkeit aufweisen [1].
Uromodulin in der Nephrologie
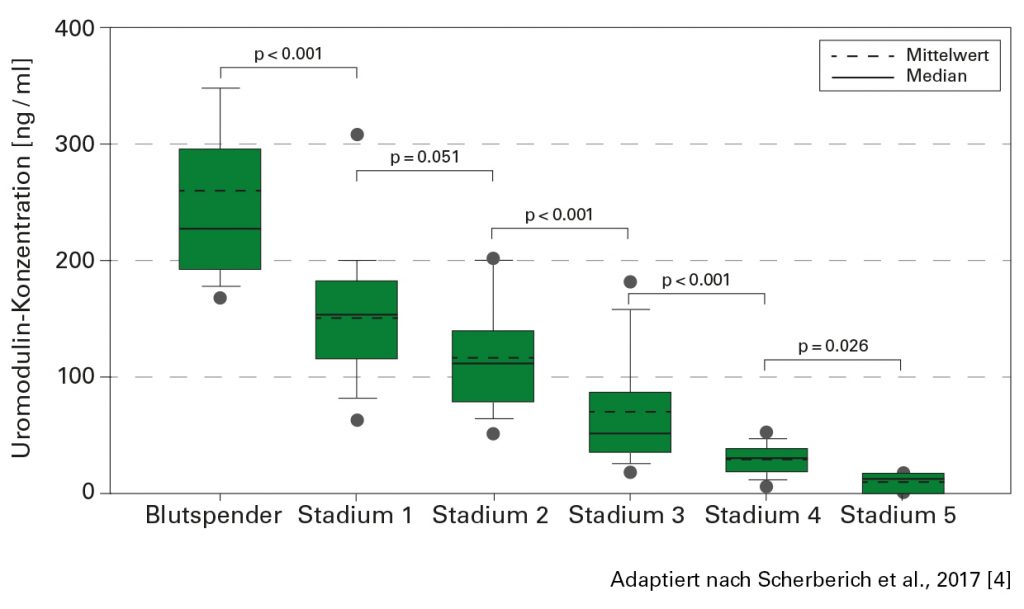 Schweizer Autoren berichteten 2014 erstmals, dass ein Abfall des Uromodulin-Levels im Serum mit einer signifikanten Verschlechterung der Nierenleistung einhergeht [2]. Nachfolgende Studien bestätigten die Korrelation der Serumkonzentration mit der (geschätzten) glomerulären Filtrationsrate (eGFR) und den, von der KDIGO (Kidney Disease – Improving Global Outcomes) definierten Stadien der Niereninsuffizienz [s. Abb., 3, 4]. Im Gegensatz zu traditionellen Nierenfunktionsmarkern wie Serum-Kreatinin, Cystatin C und eGFR-Cystatin C, fällt der Serumspiegel des Uromodulins bei Patienten mit beginnender Nierenschädigung, d.h. im Niereninsuffizienz-Stadium 1, bereits signifikant ab, sodass sich eine nachlassende Nierenfunktion von Beginn an erkennen lässt.
Schweizer Autoren berichteten 2014 erstmals, dass ein Abfall des Uromodulin-Levels im Serum mit einer signifikanten Verschlechterung der Nierenleistung einhergeht [2]. Nachfolgende Studien bestätigten die Korrelation der Serumkonzentration mit der (geschätzten) glomerulären Filtrationsrate (eGFR) und den, von der KDIGO (Kidney Disease – Improving Global Outcomes) definierten Stadien der Niereninsuffizienz [s. Abb., 3, 4]. Im Gegensatz zu traditionellen Nierenfunktionsmarkern wie Serum-Kreatinin, Cystatin C und eGFR-Cystatin C, fällt der Serumspiegel des Uromodulins bei Patienten mit beginnender Nierenschädigung, d.h. im Niereninsuffizienz-Stadium 1, bereits signifikant ab, sodass sich eine nachlassende Nierenfunktion von Beginn an erkennen lässt.
Neue Untersuchungen aus dem letzten Jahr haben sich auch mit dem prädiktiven Wert des Serum-Uromodulin beschäftigt. Leiherer et al. zeigten anhand prospektiv gesammelter Daten (2005-2008) von 529 Patienten mit Verdacht auf eine koronare Herzerkrankung, dass eine niedrige Uromodulin-Konzentration im Serum mit einem erhöhten Risiko für eine zukünftige Niereninsuffizienz assoziiert ist – und zwar signifikant bei solchen Patienten, die homozygot für einen bestimmten Polymorphismus des für Uromodulin-codierenden Gens UMOD sind [5]. Eine andere Studie belegte, dass unter Patienten mit chronischer Niereninsuffizienz solche mit den vergleichsweise niedrigsten Uromodulin-Werten im Serum die höchste Wahrscheinlichkeit für ein akutes Nierenversagen (end-stage renal disease) zeigen [6].
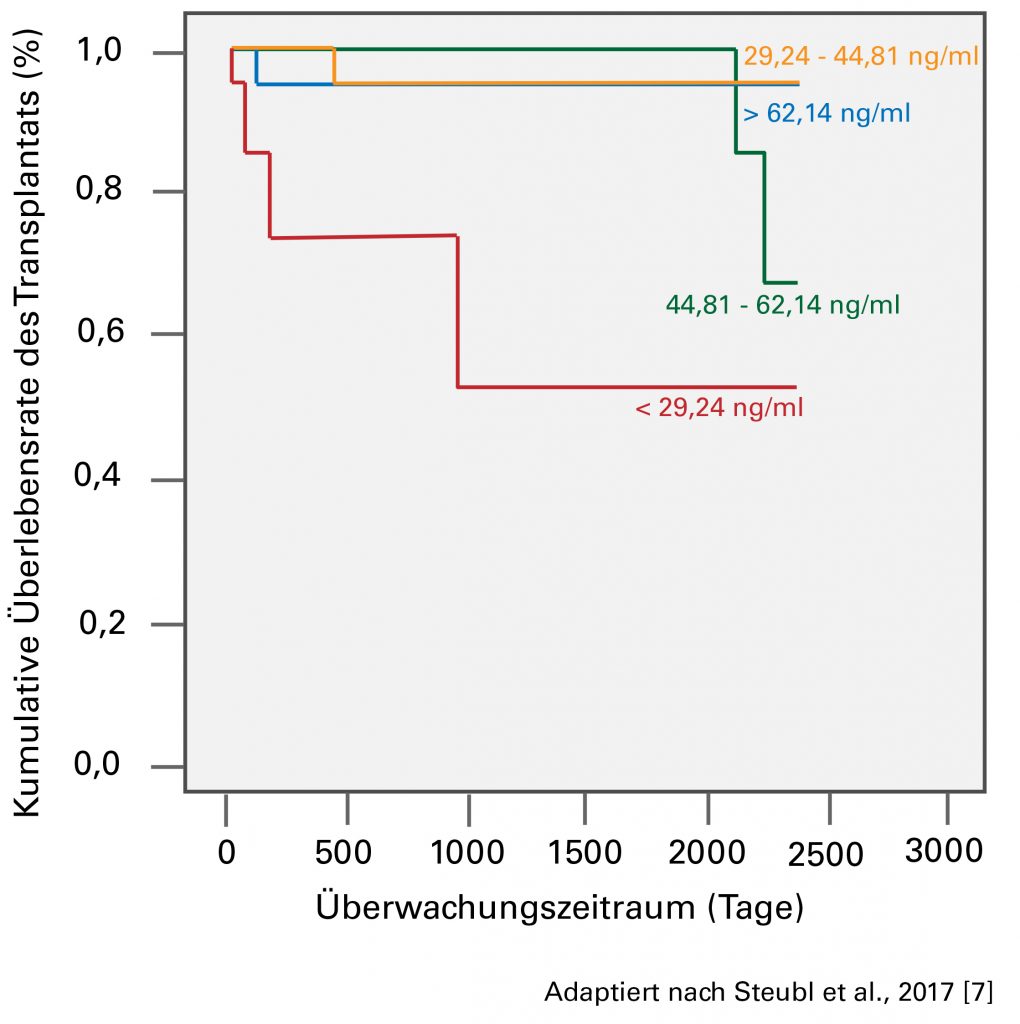 Und schließlich fand das Team um Prof. Scherberich heraus, dass die Wahrscheinlichkeit für ein Versagen von Nierentransplantaten besonders hoch ist, wenn die Serumkonzentration des Uromodulin nicht innerhalb weniger Tage nach der Transplantation einen bestimmten Schwellenwert erreicht hat. Die Patienten mit den niedrigesten Uromodulin-Werten wiesen entsprechend ein signifikant höhere Risiko für einen Funktionsverlust des Transplantats auf [s. Abb., 7].
Und schließlich fand das Team um Prof. Scherberich heraus, dass die Wahrscheinlichkeit für ein Versagen von Nierentransplantaten besonders hoch ist, wenn die Serumkonzentration des Uromodulin nicht innerhalb weniger Tage nach der Transplantation einen bestimmten Schwellenwert erreicht hat. Die Patienten mit den niedrigesten Uromodulin-Werten wiesen entsprechend ein signifikant höhere Risiko für einen Funktionsverlust des Transplantats auf [s. Abb., 7].
Neue klinische Implikationen des Uromodulin
Mit einer schnell nachlassenden Nierenfunktionalität erhöht sich auch das Risiko für kardiovaskuläre Erkrankungen sowie für die Gesamtsterblichkeit [8]. Dementsprechend ergab sich in einer weiteren Studie von Leiherer et al., dass die Serumkonzentration des Uromodulin auch zur Vorhersage von kardiovaskulären Ereignissen und dem Mortalitätsrisiko bei Patienten mit koronaren Herzerkrankungen geeignet ist. Die Assoziation mit Uromodulin erwies sich dabei als unabhängig von der glomerulären Filtrationsrate und damit von der Nierenfunktionalität [9]. Auch bei einer Untersuchung von über 3.000 Patienten, die einer Koronarangiografie unterzogen wurden, waren erniedrigte Uromodulin-Konzentrationen im Serum mit einer erhöhten Gesamtsterblichkeit sowie mit arterieller Hypertonie, Diabetes mellitus und Herzversagen der Patienten verbunden [10].
Und schließlich gibt es weitere interessante Ansätze zu Uromodulin: so eine mögliche Rolle des Serum-Uromodulins als Biomarker bei Diabetes mellitus (Typ 2) [11], oder Uromodulin im Urin als früher Indikator einer Präklampsie, einer schweren Schwangerschaftskomplikation [12]. Der Biomarker Uromodulin bleibt also weiterhin ein spannender Forschungsgegenstand.
[1] Youhanna et al., Nephrol Dial Transplant 0:1-10 (2013) [2] Risch et al., Clin Chem Lab Med 52(12):1755-1761 (2014) [3] Steubl et al., Medicine 95(10):e3011 (2016) [4] Scherberich et al., Nephrol Dial Transplant 1-12 (2017) [5] Leiherer et al., J Hypertension 35:000-000 (2017) [6] Tan et al., Int J Clin Exp Med 10(5):8055-8059 (2017) [7] Steubl et al., Biomarkers 22(2):171-177 (2017) [8] Rein et al., Am J Cardiol 113(2):215-212 (2014) [9] Leiherer et al., Int J Cardiol 231:6-12 (2017) [10] Delgado et al., J Am Soc Nephrol 28(7):2201-2210 (2017) [11] Leiherer et al., Medicine 96:5(e5798) (2017) [12] Kononikhin et al., J Proteomics 149: 38-43 (2016)